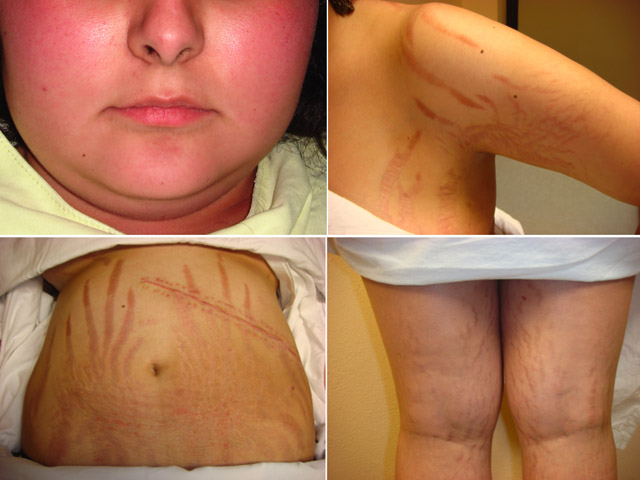
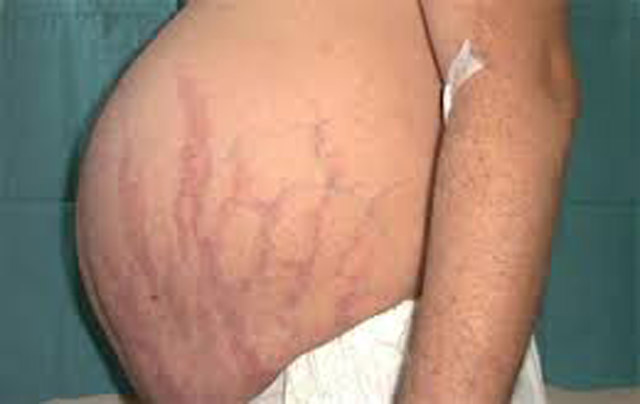
Ya está disponible en la Argentina la primera droga para el tratamiento de esta afección que es ocasionada por un tumor en la hipófisis y presenta signos y síntomas como aumento de peso, estrías, cara de luna llena e infecciones en la piel.
La Administración Nacional de Medicamentos, Alimentos y Tecnología Médica (A.N.M.A.T.) aprobó el uso de pasireotida, la primera y única medicación diseñada específicamente para el tratamiento de pacientes con enfermedad de Cushing, que es es un trastorno hormonal originado por un tumor en la glándula hipófisis de difícil diagnóstico.
El Coordinador de la Sección Neuroendocrinología del Hospital de Clínicas José de San Martín, Marcos Manavela, expresó: “La llegada de una nueva droga nos permitirá el control de un mayor número de pacientes. La pasireotida demostró en estudios clínicos contribuir, en un porcentaje significativo de pacientes, a la normalización de los niveles de cortisol, la hormona cuya producción se incrementa en forma desmedida por la presencia del tumor, y que genera serias manifestaciones clínicas».
Por su parte, Oscar Bruno, Profesor Consulto Titular de Medicina, agregó que se trata de una enfermedad muy perjudicial para la calidad de vida, ya que presenta signos y síntomas muy dañinos y preocupantes para el paciente, tales como obesidad abdominal, cambios faciales, trastornos de la piel, gran debilidad muscular y pérdida de fuerzas, nerviosismo, depresión e insomnio.
La aparición del tumor en la hipófisis genera la producción excesiva de cortisol, una hormona vital en la regulación del metabolismo, la mantención de la función cardiovascular y la respuesta ante el estrés.
En tal sentido, Bruno advirtió que el exceso de cortisol impacta gravemente sobre diversos sistemas orgánicos. Entre las complicaciones, se destacan el desarrollo de osteoporosis, diabetes, hipertensión arterial, alteraciones en los lípidos, infecciones, cálculos renales, problemas cardíacos e infertilidad.
Aún no se identificaron causas o factores de riesgo para el desarrollo de este tipo de tumores en la hipófisis que presentan una prevalencia estimada de 39,1 casos por millón de habitantes. Y afecta más comúnmente a las mujeres de entre 20 y 50 años de edad.
Las principales manifestaciones clínicas de la enfermedad son aumento de peso, estrías, obesidad central, cara de luna llena, acné e infecciones de la piel, debilidad muscular, cefaleas, depresión y fatiga severa. También pueden aparecer síntomas como dolores de espalda (lumbalgia), inflamación, sentirse irritable, alteraciones del apetito, problemas de memoria, problemas de sueño, infecciones recurrentes, pérdida del cabello y heridas que tardan en sanar.
“Por eso resulta tan importante poder detectarla precozmente e implementar el abordaje terapéutico adecuado. Es necesario llegar a tiempo para prevenir el desarrollo o progresión de estas complicaciones, que pueden ser severas”, resaltó el médico endocrinólogo Manavela.
Acerca de la posible existencia de un subdiagnóstico de esta enfermedad, el especialista sumó que no hay cifras precisas a este respecto. “Es muy probable que en muchos pacientes no se llegue a un diagnóstico definitivo. Además, a quienes sí se les detecta, suelen recibir el diagnóstico entre 6 y 8 años después de que comenzaron con los primeros síntomas”.
Manavela dijo que Probablemente esto se deba a que es una enfermedad de comienzo insidioso, que produce síntomas muy inespecíficos, lo que lleva a que no se la sospeche hasta que el paciente presenta todas las manifestaciones clínicas características.
“Al ser enfermedades raras, la comunidad médica no las tiene presente dentro de los diagnósticos diferenciales frecuentes, lo que produce una falta de sospecha de la enfermedad y un retraso diagnóstico que impacta en la morbimortalidad del paciente”, agregó el médico.
El Dr. Alberto Chervin, médico endocrinólogo, Jefe de la Sección Neuroendocrinología del Hospital Santa Lucía y Presidente de la Sociedad Argentina de Endocrinología y Metabolismo, especificó que el diagnóstico se realiza mediante el análisis de cortisol y ACTH en sangre y el cortisol en la recolección de orina de 24 horas.
“Resulta imprescindible realizar una resonancia magnética de hipófisis para detectar el adenoma causante de la enfermedad. Los médicos deberían estar alertados ante estos síntomas y las comorbilidades asociadas, dado que la enfermedad diagnosticada a tiempo evita el deterioro del paciente, por lo que ante su sospecha, debería realizarse una interconsulta con un endocrinólogo”, enfatizó Chervin.
El Dr. Rosario Pivonello, Profesor del Departamento de Endocrinología Clínica y Molecular y Oncología de la Universidad Federico II de Nápoles, Italia, explicó que en el manejo de pacientes con enfermedades crónicas, es muy importante basar la relación médico-paciente en confianza y empatía, porque son pacientes que requieren acudir a la consulta en forma periódica y a veces con internaciones.
“En el caso de Cushing, es particularmente relevante, dada la severidad de la enfermedad. Además es difícil de diagnosticar y de tratar, por lo que la mayoría de los pacientes se acercan con una compleja historia clínica llena de frustraciones, lo que es una gran responsabilidad para el médico tratante”, añadió Pivonello.
Tratamiento
El enfoque de tratamiento más común para la enfermedad de Cushing es la remoción quirúrgica del tumor. En los casos en que la cirugía no es apropiada o efectiva, otras alternativas de tratamiento incluyen a la radioterapia, la remoción completa de las glándulas suprarrenales y el tratamiento con fármacos.
Acerca del tratamiento farmacológico de esta enfermedad, el Dr. Bruno refirió que si bien existen drogas para el control del exceso de cortisol, ninguna de ellas es eficaz en la totalidad de los pacientes: “Por ello, contar con un nuevo medicamento específicamente aprobado para su uso en esta enfermedad, constituye un aporte valioso a los recursos terapéuticos de que disponemos”.
En la misma línea, el Dr. Pivonello insistió en que es un aspecto muy importante, “siendo esta enfermedad severa y poco frecuente, asociada a una mortalidad y morbilidad elevadas. Hoy, esta droga representa la única opción aprobada para el tratamiento farmacológico de la enfermedad de Cushing, lo que puede cambiar el abordaje terapéutico de estos pacientes, para los que hasta ahora el único tratamiento aprobado era la cirugía, y, por lo general, los pacientes prefieren tomar un medicamento en lugar de exponerse a una intervención quirúrgica”.
Este medicamento, la pasireotida, es un análogo de la somatostatina, que tiene como blanco a cuatro de los cinco subtipos de receptores de la somatostatina, a los que se une con gran afinidad. Estos receptores se expresan en los tumores no cancerosos de la hipófisis. La droga se administra dos veces al día por vía subcutánea.
En el estudio Fase III más grande de pacientes con enfermedad de Cushing, los datos mostraron que a los seis meses los niveles medios de cortisol libre urinario (urinary free cortisol, UFC) se normalizaron en 26.3% y 14.6% de los pacientes con enfermedad de Cushing aleatorizados para recibir inyección de pasireotida de 900µg y 600µg dos veces al día, respectivamente. El criterio de valoración primario, la proporción de pacientes que lograron la normalización de UFC después de seis meses sin titulación ascendente en relación con la dosis aleatorizada, se cumplió en los pacientes tratados con 900µg dos veces al día.
La reducción mediana en UFC fue 47.9% en ambos grupos de dosis. Las reducciones en UFC fueron rápidas y sostenidas a lo largo del final del estudio, con la mayoría de los pacientes experimentando una disminución en el término de los primeros dos meses. En general, se observaron reducciones en las manifestaciones clínicas de la enfermedad de Cushing, incluyendo la tensión arterial, el colesterol total, el peso y el índice de masa corporal a los seis y doce meses en los pacientes con control de UFC tanto completo como parcial; las reducciones más grandes se observaron en los pacientes con niveles de UFC normalizados.
Información importante de seguridad
El perfil de tolerabilidad de pasireotida fue similar al de otros análogos de la somatostatina con la excepción del mayor grado de hiperglucemia y de una mayor incidencia de hipocortisolismo. Ver prospecto.





